Cập nhật 20/11/21: Phụ lục: Lựa chọn khoảng thời gian giữa 2 mũi vắc-xin
1.2. Một số nghiên cứu khoa học
3. Miễn dịch cộng đồng khi hiệu quả vắc-xin giảm theo thời gian
3.1. Trường hợp 1: Những ai đã tiêm vắc-xin hoặc đã nhiễm và khỏi thì sẽ không còn khả năng bị nhiễm bệnh
3.2. Trường hợp 2: Những ai đã tiêm vắc-xin hoặc đã nhiễm và khỏi vẫn có thể lây cho người khác
6. Phụ lục: Hiệu quả của 1/2 mũi vắc-xin
7. Phụ lục: Hiệu quả của 2 mũi vắc-xin
Một góc nhìn định lượng cho vắc-xin
Bệnh dịch là một vấn đề của toàn xã hội. Việt Nam (VN) và nhiều nước đóng cửa biên giới vì thế giới không có một giải pháp chung. Tương tự vậy, nếu một tỉnh ở VN đóng cửa thì là do VN không có một giải pháp chung. Vắc-xin hiện nay là công cụ số một và ta cần nhìn nó theo khía cạnh một giải pháp chung cho toàn xã hội, chứ không phải theo một nhóm riêng lẻ. Ví dụ như ta ưu tiên vắc-xin cho một nhóm hoặc vùng khiến các ca bệnh ngập bệnh viện so với chiến thuật khác, thì đứt gãy liên thông vẫn xảy ra và nhóm hoặc vùng được ưu tiên vẫn không hoạt động được. Yếu điểm lớn nhất của các loại vắc-xin hiện nay là nguồn cung hạn chế (do các chính sách trên thế giới) và các mặt hiệu quả còn phải được cải tiến. Ngoài ra còn có khả năng sẽ xuất hiện một chủng mới kháng các vắc-xin hiện có. Các yếu điểm này cho thấy việc xây dựng một chiến lược vắc-xin khoa học là cấp thiết, đặc biệt là con nhà nghèo thì càng phải tính toán chi li thay vì thử, rồi xem tai họa ở đâu, rồi sửa. Do nguồn lực có hạn và chuyên ngành của chúng tôi không phải là vắc-xin, nên bài viết sẽ có những hạn chế nhất định (như các hình vẽ chưa được dịch sang tiếng Việt). Tuy nhiên, các trích dẫn của chúng tôi đều được lấy từ các nguồn tin khoa học đáng tin cậy nhất. Dù các nguồn tin này là đáng tin cậy nhất (khác tuyệt đối tin cậy), chúng ta vẫn phải xem xét kỹ càng khi đem ra sử dụng (như đã đề cập các nghiên cứu khoa học trong bài viết trước). Nếu bạn đọc có các thông tin liên quan khác với những gì được trình bày trong bài viết này, xin vui lòng thông báo cho chúng tôi được biết.
Mục đích chính của bài viết này là trình bày một cách dễ hiểu về các tính chất định lượng của vắc-xin. Các tính chất định lượng là tiền đề để xây dựng một chiến lược vắc-xin khoa học. Vắc-xin có rất nhiều tác dụng khác nhau và mỗi loại vắc-xin lại có thể có điểm mạnh và điểm yếu riêng. Các tính chất định lượng sẽ giúp ta:
- Xem có đạt được miễn dịch cộng đồng với vắc-xin không?
- Đo đạc nhiều loại hiệu quả bảo vệ khác nhau. Ví dụ như hiệu quả chống lại nhiễm bệnh, chống lại truyền bệnh, chống lại bệnh có triệu chứng, chống lại nhập viện, chống lại bệnh nặng, chống lại tử vong v.v..
- Đo đạc các loại hiệu quả bảo vệ cho các nhóm đối tượng khác nhau như nhóm tuổi, giới tính, loại bệnh nền, chủng tộc, dân tộc, tầng lớp xã hội v.v..
- Đo đạc sự thay đổi của các loại hiệu quả bảo vệ theo thời gian.
- Đo đạc tác dụng phụ của vắc-xin. Ví dụ tác dụng phụ chung, hay với các nhóm như trẻ em, phụ nữ có thai, v.v..
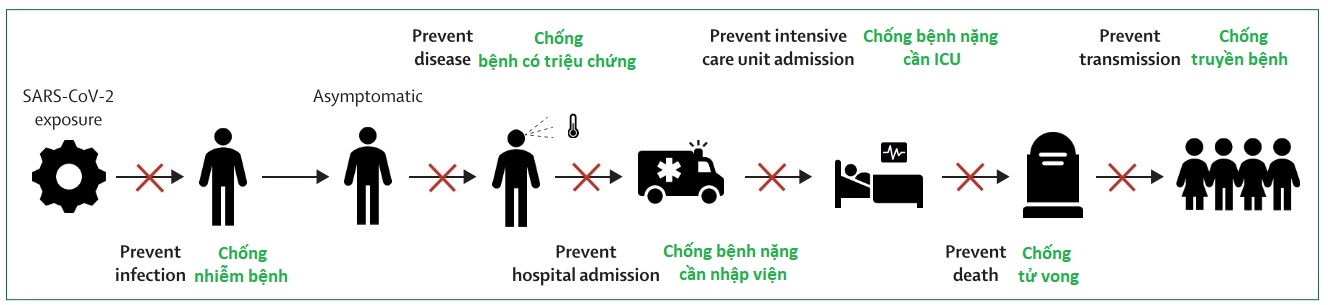
Hình vẽ trên minh họa các mặt bảo vệ khác nhau của vắc-xin 1. Tuy chống bệnh nặng và tử vong là mặt quan trọng nhất, các mặt hiệu quả khác cũng rất quan trọng. Ví dụ chống truyền bệnh sẽ làm giảm hệ số lây nhiễm và số ca bệnh, từ đó gián tiếp làm giảm tử vong. Các mặt hiệu quả của vắc-xin cũng có thể xung khắc nhau. Ví dụ một loại vắc-xin làm giảm bệnh nặng lại có thể kéo dài khoảng thời gian truyền bệnh, và điều này có thể khiến hệ số lây nhiễm tăng 1.
Việc đo đạc mỗi loại hiệu quả của vắc-xin không dễ dàng do có nhiều yếu tố tác động qua lại, và nhiều tác động là gián tiếp chứ không phải trực tiếp. Mỗi cách đo đạc phụ thuộc vào một mô hình với các giả thiết nhất định. Ví dụ để đo đạc hiệu quả chống lây nhiễm, có người đề xuất đo tải lượng vi-rút (Ct), có người lại đề xuất đo tỉ số tấn công thứ cấp (secondary attack rate). Chúng tôi sử dụng mô hình SIR quen thuộc để giải thích các khái niệm cơ bản và một số đại lượng quan trọng. Với các đại lượng yêu cầu các mô hình khác, chúng tôi sẽ chỉ trích dẫn kết quả.
Đây là một vấn đề quan trọng và nổi cộm hiện nay ở VN nên chúng tôi đặt lên trước. Do nguồn cung hạn chế, ta càng phải tham khảo, nghiên cứu, và tính toán kỹ càng.
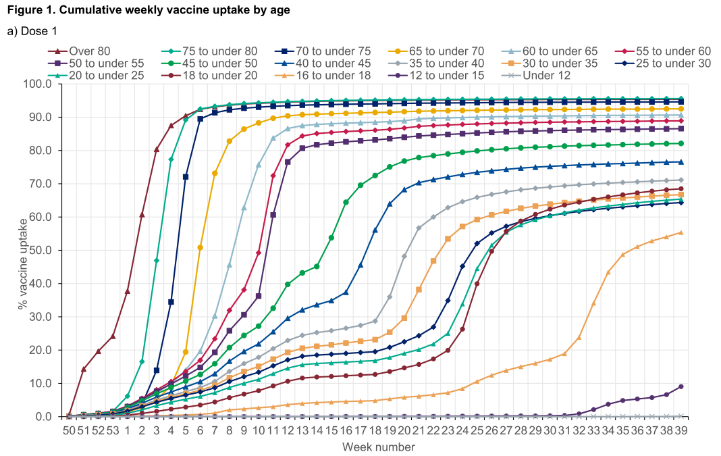
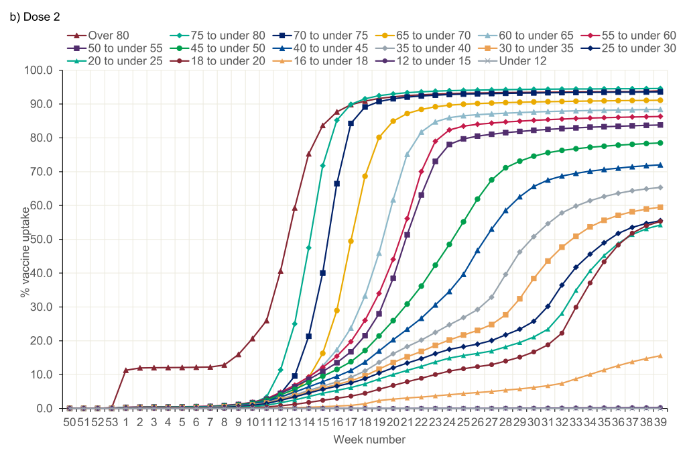
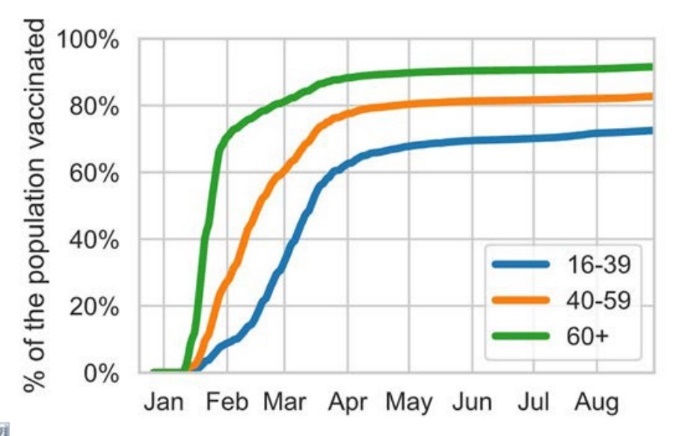
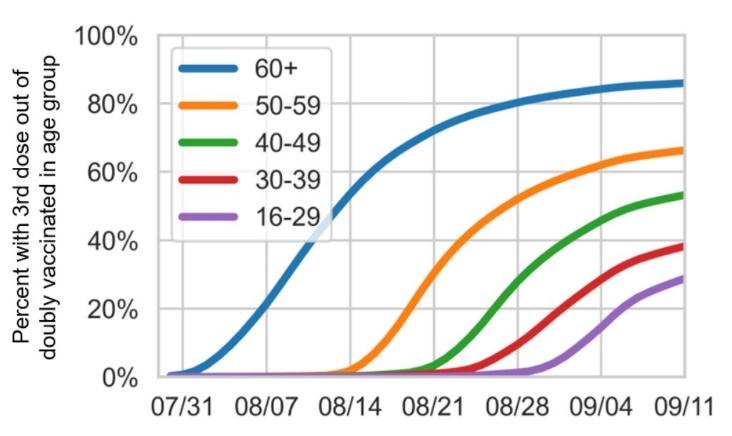
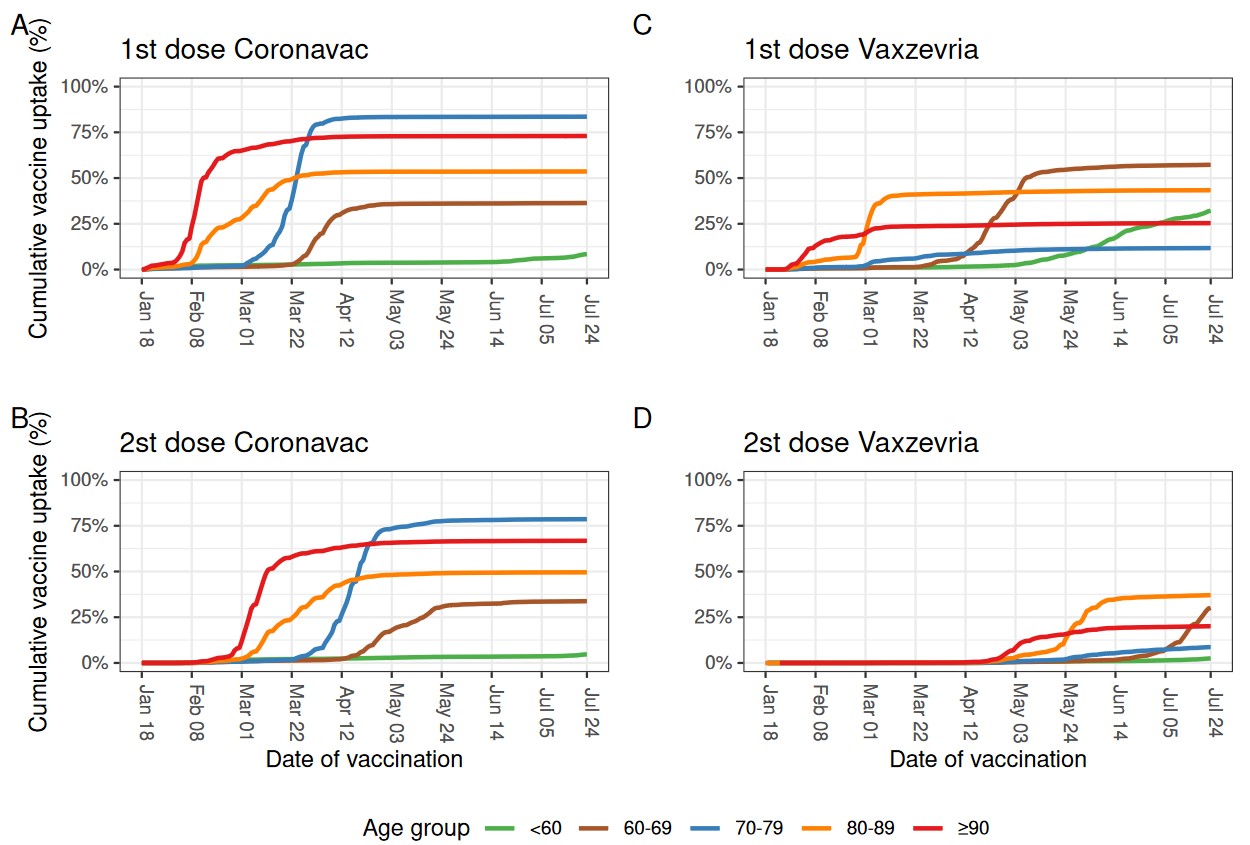
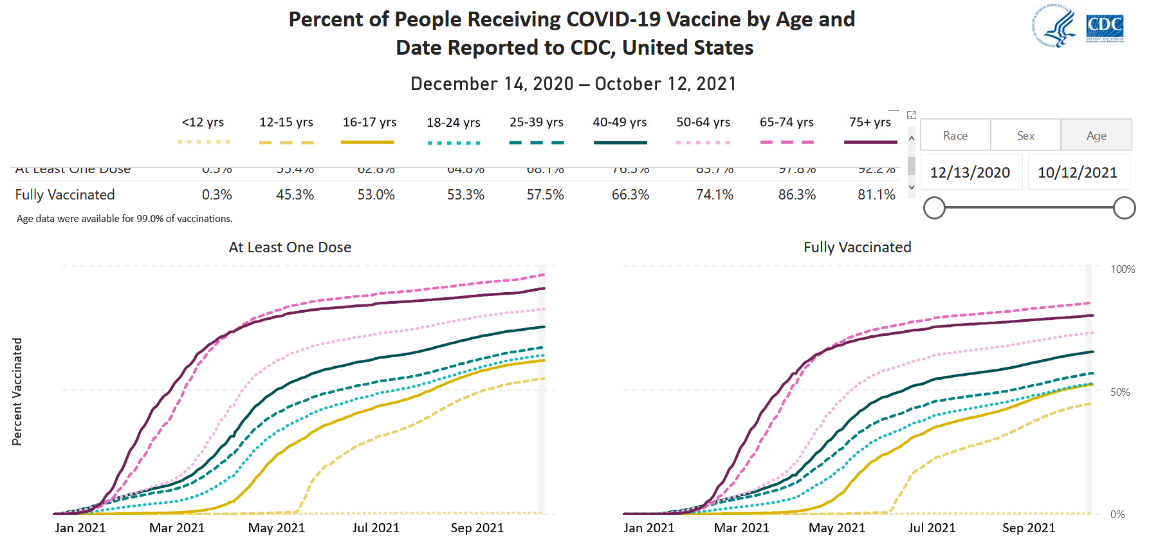
Trước tiên chúng ta xem một số biểu đồ thực tế trên thế giới. Hiện tại chúng tôi mới chỉ tìm thấy biểu đồ phân bổ vắc-xin theo thời gian cho các nhóm tuổi của Anh, Brazil, Israel, và Mỹ (xem phía dưới). Chúng tôi cũng được biết nhiều nước như Israel, Mỹ, và VN ưu tiên vắc-xin cho nhóm có nguy cơ cao như nhân viên y tế, nghề thiết yếu với xã hội (essential worker) như điện lực, và nghề tiếp xúc nhiều như tắc xi. JHU có liệt kê chiến lược của mỗi bang ở Mỹ. Trong đó người 65 tuổi trở lên và nghề thiết yếu (CDC Mỹ có định nghĩa các nghề thiết yếu) là các nhóm được xét ưu tiên. Các nước chúng tôi đã tham khảo đều có một điểm chung nổi bật là họ xếp thứ tự ưu tiên theo độ tuổi.
Biểu đồ ở Anh, Brazil, và Mỹ cũng cho thấy thời gian trung bình giữa 2 mũi vắc-xin. Với mỗi độ tuổi, nhìn vào sự dịch chuyển thời gian giữa các đường đồ thị cho mũi 1 và mũi 2, ta có thể ước lượng thô khoảng thời gian. Đây cũng là một yếu tố quan trọng chúng ta cần tham khảo khi nguồn cung vắc-xin còn khan hiếm. Ví dụ như khoảng thời gian tối ưu giữa 2 mũi tiêm là bao nhiêu tuần để tăng cường và kéo dài hiệu quả bảo vệ. Một nước giàu và tự chủ vắc-xin như Anh còn phải tính toán điều đó, thì con nhà nghèo càng phải tính toán 2. Việc sớm phải tiêm nhắc lại mũi tăng cường sẽ khiến vắc-xin thêm thiếu hụt và mất một lực lượng lớn y tế để triển khai.
|
|
|
|
|
|
1.2. Một số nghiên cứu khoa học
Sau một vài ví dụ thực tế, chúng tôi trích dẫn một số báo cáo khoa học. Các chủ đề được đề cập là các nhóm tuổi, công nhân công nghiệp, và tiêm 1 hay 2 mũi.
Trước tiên ta bàn về ưu tiên theo độ tuổi. Học viện khoa học kỹ thuật y học quốc gia Mỹ (NASEM) có xuất bản quyển sách hơn 200 trang về chủ đề này năm ngoái 3. Họ đề xuất chiến lược sau.
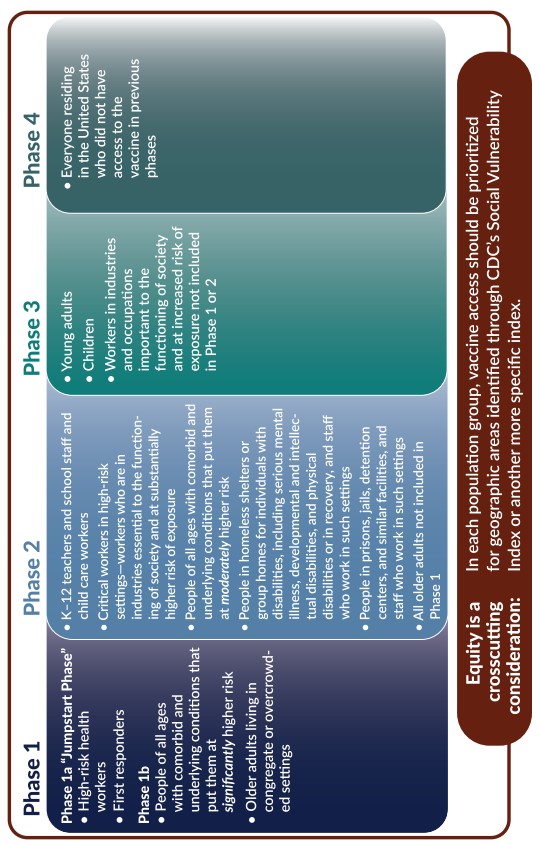
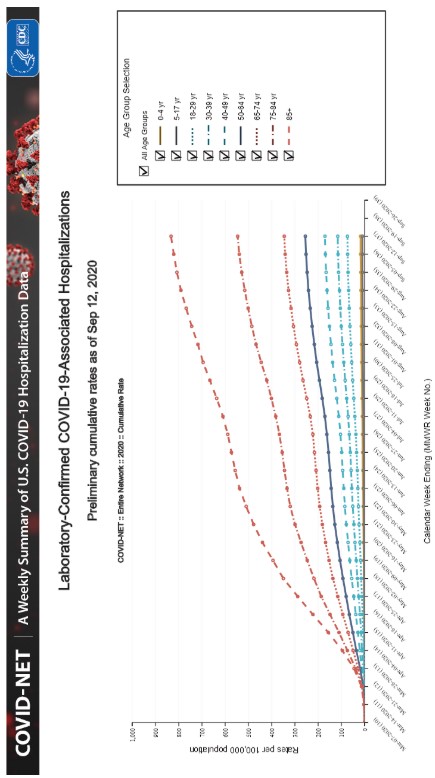
NASEM khuyên ưu tiên nhân viên y tế và lực lượng ứng phó khẩn cấp (như cảnh sát, cứu hỏa, tìm kiếm cứu hộ) trước tiên, sau đó là người có bệnh nền và người lớn tuổi. Họ trích dẫn biểu đồ về tỉ lệ nhập viện tăng mạnh theo độ tuổi.
Các biểu đồ ưu tiên theo nhóm tuổi trong phần trước được củng cố bởi các mô hình nghiên cứu. Một nghiên cứu chỉ ra ưu tiên nhóm trẻ khi muốn giảm thiếu số ca, nhưng lại nên ưu tiên nhóm già khi muốn giảm thiếu ICU và số tử vong 4. Một nghiên khác có tính toán đến hiệu quả giảm sút của vắc-xin theo thời gian và nguồn cung vắc-xin có hạn thì khuyên ưu tiên những nghề tiếp xúc nhiều trước, sau đó mới là người lớn tuổi 5. Có những nghiên cứu chỉ ra nên ưu tiên nhóm trẻ tuổi khi hiệu quả của vắc-xin cao, nguồn cung không giới hạn, và hiệu quả của vắc-xin kéo dài ít nhất một năm 6. Tuy nhiên những điều này không xảy ra hiện nay, và nghiên cứu đó cũng kết luận khi hiệu quả vắc-xin thấp thì chiến thuật ưu tiên người già trước sẽ tối ưu cho giảm thiểu tử vong. VN trước đây có đi theo các hướng vừa được đề cập, trừ việc người lớn tuổi không được ưu tiên. Gần đây VN đã có sửa đổi ưu tiên người lớn tuổi. Chúng tôi chưa biết nghiên cứu nào ưu tiên nhóm dưới 18 tuổi trong hoàn cảnh nguồn cung hạn chế và hiệu quả vắc-xin giảm sút nhanh theo thời gian. Hiện nay độ phủ vắc-xin ở nhiều tỉnh rất thấp mà VN đã tiêm cho người dưới 18 tuổi ở một số nơi, chúng tôi cho là cần xem xét lại vấn đề này để tránh lặp lại sai lầm.
Tiếp theo ta bàn về ưu tiên cho công nhân nhà máy. Từ 26/5, VN xếp công nhân nhà máy vào nhóm ưu tiên. Chúng ta biết là có sự khác biệt giữa nghề thiết yếu (essential workers) với người làm việc tại khu hay cụm công nghiệp (factory worker). Trong thực tế, chúng tôi có thấy một số nước ưu tiên công nhân công nghiệp như Băng-la-đét, Campuchia, Malaysia, và Thái Lan. Tuy nhiên Campuchia và Malaysia đều có khả năng phủ vắc-xin 2 mũi trên 78% dân cho tới nay (trên 90% khi tính nhóm ít nhất 18 tuổi). Thái Lan thì phủ vắc-xin 2 mũi cao hơn VN nhiều (42% so với 23%). Chỉ có Băng-la-đét là phủ vắc-xin thấp hơn VN. Các nghiên cứu khoa học về ưu tiên vắc-xin cho công nhân công nghiệp thì chúng tôi chưa tìm ra. Có những nghiên cứu đề cập nhưng không nói là nhóm này nên được ưu tiên.
Cuối cùng ta trích dẫn vài tài liệu về nên phủ vắc-xin 1 mũi trước hay ưu tiên tiêm 2 mũi. Do nguồn cung vắc-xin hạn chế, có nghiên cứu chỉ ra nên phủ toàn dân 1 mũi trước khi độ hiệu quả của vắc-xin không giảm sút quá nhanh theo thời gian 7. Trên thực tế, nhiều nước tiên tiến như Anh (kéo dài ra 12 tuần), Canada (kéo dài ra 16 tuần), và Mỹ đã từng có chính sách như vậy.
Nếu VN đi ngược lại xu hướng chung trên thế giới thì cần có các nghiên cứu khoa học chỉ ra vì sao chiến lược đó là phù hợp với VN. Ngoài ra các nghiên cứu cũng cần được đưa ra công khai để phản biện. Ví dụ như khi chúng ta ưu tiên một nhóm (như công nhân khu công nghiệp hay học sinh) hay một vùng nào đó (thành phố công nghiệp), số người cần ICU toàn quốc có thể ngập bệnh viện so với chiến lược khác. Như thế chúng ta vẫn phải phong tỏa. Khi đó nhóm được ưu tiên vắc-xin cũng không hoạt động được, vùng được ưu tiên không liên thông được với vùng bị phong tỏa (đứt gãy chuỗi cung ứng khiến thành phố công nghiệp cũng không hoạt động được), số ca tử vong cao có thể dẫn đến nhiều trẻ mồ côi, hệ thống y tế quá tải sẽ gián tiếp làm tăng tỉ lệ ca trẻ tuổi tử vong do không được chăm sóc ý tế kịp thời, và nhiều hệ lụy gián tiếp khác có thể xảy ra. Chúng tôi xin nhắc lại: bệnh dịch là vấn đề của toàn xã hội nên các chiến lược phải được tính toán trên quy mô toàn xã hội. Ngoài theo nhóm tuổi, chúng ta cũng cần tham khảo và nghiên cứu các nhóm cần được ưu tiên khác như phụ nữ có thai và người có hệ miễn dịch yếu. VN đã có đề cập ưu tiên các nhóm này. Chúng tôi sẽ quay lại chủ đề này sau khi đi qua một số nội dung định lượng.
Tiêu chí để lựa chọn vắc-xin là chất lượng và nguồn cung sẵn có. Nói ngắn gọn thì vắc-xin chỉ đáng tin cậy nếu nó đã trải qua thử nghiệm lâm sàng giai đoạn 3 và được phản biện độc lập. Bảng sau là các vắc-xin đã được WHO thông qua cho sử dụng khẩn cấp (EUL - emergency use listing) và một số có tiềm năng lớn như Bharat-Covaxin hay Sputnik V 8. Các vắc-xin đã được WHO đưa vào danh sách EUL đều đã trải qua giai đoạn 3 với kết quả đạt tiêu chuẩn do WHO đưa ra (như hiệu quả chống nhiễm bệnh ít nhất 50%) 9.
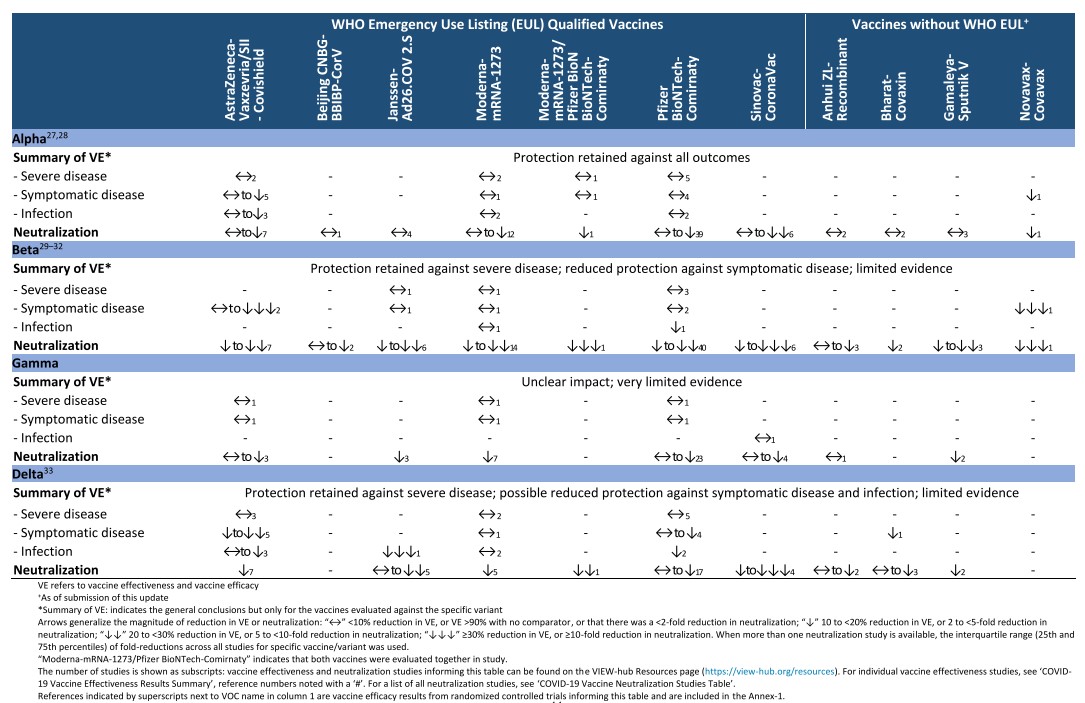
Nhiều tổ chức theo dõi hơn 300 loại vắc-xin đang được phát triển trên toàn thế giới, ví dụ như WHO hay Covid19 vaccine tracker10. Tháng 9/21, Cuba bắt đầu tiếp cận WHO để thông qua hai loại vắc-xin của Cuba 11. Do nguồn vắc-xin hạn chế và tình huống khẩn cấp, nhiều quốc gia thông qua các loại vắc-xin chưa được WHO thông qua (Wikipedia).
Từ các thông tin trên chúng ta thấy nguồn cung vắc-xin hạn chế, và việc nghiên cứu ra một vắc-xin đủ chất lượng là rất khó khăn. Đưa một loại vắc-xin kém chất lượng ra sử dụng tiềm ẩn nhiều rủi ro và hậu quả lâu dài. Ví dụ như tâm lý chủ quan khi có vắc-xin dù nó không đủ tác dụng khiến dịch bùng phát ngoài tầm kiểm soát, lẫn lộn giữa vắc-xin có chất lượng và kém chất lượng gây ra khó khăn trong quản lý, tâm lý không còn tin vào vắc-xin của người dân khi một chiến dịch vắc-xin kém chất lượng xảy ra v.v.. Do nguồn cung có hạn, mọi loại vắc-xin đã được WHO thông qua đều rất đáng quý. Một loại vắc-xin có thể được WHO thông qua trước khi một chủng mới xuất hiện, nên chúng ta cũng phải liên tục cập nhật các nghiên cứu khoa học về hiệu quả của vắc-xin đối với chủng mới. Yếu tố chính trị có thể khiến cho một số loại vắc-xin tiềm năng trên thế giới bị WHO thông qua chậm trễ. Do đó VN xem xét các loại vắc-xin chưa được WHO thông qua nhưng đã được sử dụng rộng rãi như của Cuba và Nga là một hướng đi đúng đắn.
VN có ưu điểm lớn là tỉ lệ người dân ủng hộ vắc-xin là 98%, cao nhất thế giới. Vắc-xin là công cụ số một, nên chúng ta phải tận dụng mọi cơ hội giống như chúng ta đã sử dụng nhiều loại vũ khí từ nhiều nguồn trong chiến tranh. Về mặt chi phí, chi phí xét nghiệm, truy vết, và điều trị sẽ lớn hơn nhiều chi phí vắc-xin, đó là chưa tính chi phí phong tỏa khi ngập bệnh viện. Mỹ và các nước giàu tha hồ lựa chọn vắc-xin tốt và họ có thể bỏ đi 15 hay 241 triệu liều, nhưng ta không có điều kiện đó. Do tâm lý e ngại vắc-xin Trung Quốc, chúng tôi bàn kỹ hơn về vắc-xin Trung Quốc. Có hai loại vắc-xin Trung Quốc có công nghệ giống nhau là CoronaVac (còn gọi là Sinovac, HB02) và Vero Cell (còn gọi là Sinopharm BIBP, BBIBP-CorV, Hayat-vax, WIV04). Ngoài ra có một loại thứ 3 ít được dùng và nhắc đến là Sinopharm WIBP (còn gọi là WIBP-CorV).
Trước tiên, cả CoronaVac và Vero Cell đã được WHO thông qua (EUL). Tiếp theo chúng ta tham khảo các báo cáo khoa học. Chúng tôi chưa tìm ra nghiên cứu nào cho Vero Cell ngoài các thử nghiệm lâm sàng. Dưới đây là các nghiên cứu cho CoronaVac được tổng hợp bởi JHU 12. JHU có liệt kê các tiêu chuẩn để lựa chọn một nghiên cứu, từ đó JHU không xem xét (hoặc chỉ xét 1 phần) 141 nghiên cứu cho tới nay 12. Có một số nghiên cứu của CoronaVac liên quan đến chủng Delta bị JHU đưa vào danh sách trên. Từ bảng dưới đây ta thấy cần tiêm 2 mũi cho vắc-xin Trung Quốc vì 1 mũi có hiệu quả rất thấp. Hiệu quả 2 mũi CoronaVac với bệnh nặng và tử vong đạt trên 85% với chủng Alpha và Gamma. Nghiên cứu ở Brazil cho nhóm 70+ cho thấy vắc-xin giảm nhiều hiệu quả cho nhóm già.
|
Tài liệu (ngày) |
Chủng vi-rút |
Dữ liệu |
Hiệu quả chống: |
1 mũi (%) |
2 mũi (%) |
Thời gian tối đa theo dõi sau mũi 2 |
|
Jara et al. |
Alpha và Gamma |
> 10 triệu người lớn ở Chile |
Nhiễm |
16 |
66 |
8 tuần |
|
Nhập viện |
35 |
88 |
|
|||
|
ICU |
45 |
90 |
|
|||
|
Tử vong |
46 |
86 |
|
|||
|
Ranzani et al. (20/8) |
Gamma |
> 22k người 70+ ở Brazil |
Bệnh có triệu chứng |
13 |
47 |
10 tuần |
|
Nhập viện |
17 |
56 |
|
|||
|
Tử vong |
31 |
61 |
|
Bảng dưới là kết quả về hiệu quả vắc-xin theo thời gian.
|
Tài liệu (ngày) |
Chủng vi-rút |
Dữ liệu |
Thay đổi hiệu quả theo thời gian |
|
Cerqueria-Silva |
Gamma |
~76 triệu |
Tiêm đủ liều, tỉ lệ nhập viện trên 100k thấp cho tới sau 84 ngày cho nhóm 79 tuổi trở xuống. Có thể so sánh với AstraZeneca ở bảng dưới.
|
Bảng dưới là kết quả chưa được JHU thông qua, hoặc chưa được xét duyệt đến.
|
Tài liệu (ngày) |
Chủng vi-rút |
Dữ liệu |
Loại vắc-xin |
Hiệu quả chống: |
1 mũi (%) |
2 mũi (%) |
Nhận xét |
|
Kang et al. |
Delta |
167 ca, ~11k tiếp xúc, 18+, Quảng Đông |
Sinopharm, CoronaVac |
Viêm phổi |
8 |
70 |
Số ca nhỏ, chăm sóc sớm có thể giảm tỉ lệ ICU |
|
ICU |
|
100 |
|||||
|
Alqahtani et al. (24/8) |
Delta và Beta (Delta >50%) |
~134k ca, Bahrain, 18+ |
Sinopharm |
Nhập viện |
|
51 |
|
|
|
ICU |
|
72 |
||||
|
|
Tử vong |
|
65 |
||||
|
50+ |
|
Nhập viện |
|
59 |
|||
|
|
ICU |
|
79 |
||||
|
|
Tử vong |
|
74 |
||||
|
18 - 49 |
|
Nhập viện |
|
63 |
|||
|
|
ICU |
|
83 |
||||
|
|
Tử vong |
|
88 |
3. Miễn dịch cộng đồng khi hiệu quả vắc-xin giảm theo thời gian
Mục đích của vắc-xin là xây dựng một hệ thống phòng ngự cho cơ thể trước một vi-rút cụ thể (miễn dịch đặc hiệu chủ động). Khi vi-rút xâm nhập vào một cá thể có vắc-xin, khả năng nhân lên của vi-rút bị hạn chế. Từ đó số lượng vi-rút trong cơ thể bị giảm đi so với khi không có vắc-xin, và hệ quả là quá trình truyền bệnh bị chậm lại. Điều này có thể giúp tạo ra miễn dịch cộng đồng khi xã hội đã được phủ vắc-xin ở một tỉ lệ nhất định. Nếu không có vắc-xin, miễn dịch cộng đồng chỉ có được thông qua khi nhiều người bị nhiễm rồi khỏi bệnh. Đạt được miễn dịch cộng đồng nhanh chóng thông qua vắc-xin vừa giúp giảm tử vong, vừa ngăn chặn sự hình thành của các biến chủng mới. Tuy nhiên ta chỉ làm được điều cuối khi cả thế giới được tiếp cận vắc-xin.
Để đi vào định lượng, ta cần dùng đến khái niệm hệ số lây nhiễm cơ bản R0. Ý nghĩa của nó là một người mang bệnh sẽ truyền bệnh cho trung bình R0 người khác. Khi R0 < 1 thì bệnh dịch chỉ nổ ra ở mức cục bộ rồi bị dập tắt, chứ không lan rộng ra được. Ví dụ R0 = 0.8, thì cứ 1 người mang bệnh truyền bệnh cho trung bình 0.8 người (tương đương với 10 người mang bệnh truyền bệnh cho 8 người). Số người bị bệnh sẽ giảm dần theo thời gian rồi về 0.
R0 phụ thuộc vào chủng vi-rút cũng như đặc trưng của xã hội. Quá trình lan truyền của vi-rút, hành vi xã hội, hay vắc-xin đều làm thay đổi R0 theo thời gian. Ví dụ như R0 của chủng COVID-19 Delta ở một số xã hội là khoảng 5. Như vậy 1 người bệnh sẽ truyền bệnh cho trung bình 5 người khác và số ca bệnh tăng lên rất nhanh theo cấp số nhân. Các hành vi xã hội như tuân thủ 5K sẽ làm giảm R0, ví dụ như từ 5 xuống dưới 5.
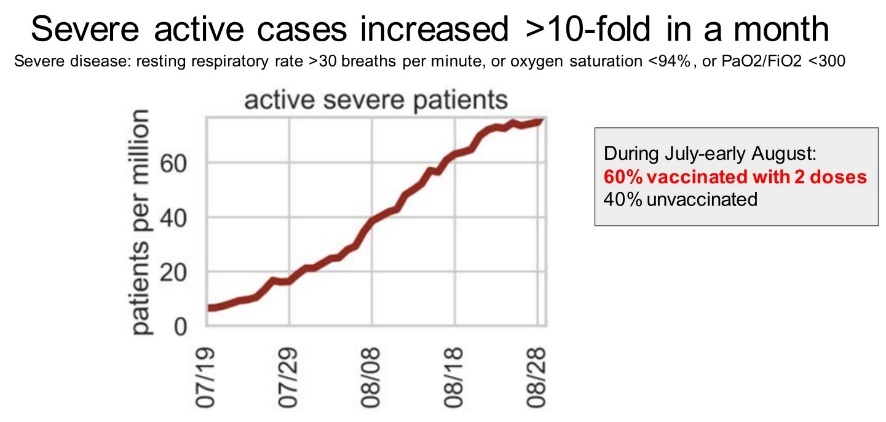
Để đo đạc sự thay đổi của R0 theo thời gian, ta thay thế R0 bởi hệ số lây nhiễm thực R. Miễn dịch cộng đồng có nghĩa là R < 1. Nhiều khi miễn dịch cộng đồng chưa đạt được, và xã hội phải thay đổi hành vi một phần như đeo khẩu trang để kéo R < 1 (bình thường mới). Ví dụ sau đây cho thấy Israel triển khai mũi vắc xin tăng cường từ cuối tháng 7/2021 (mũi Pfizer thứ 3) để điều khiển R xuống dưới 1 (được báo cáo bởi Giám đốc Dịch vụ Y tế Công cộng, Bộ Y tế, Israel) 13.
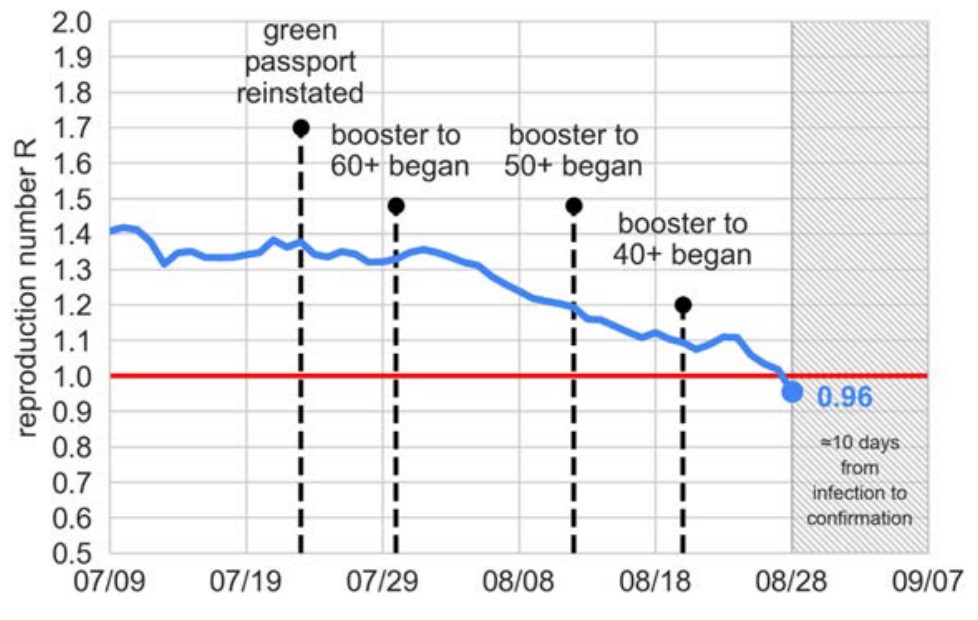
Israel cần điều khiển R xuống dưới 1 vì hiệu quả của vắc-xin chống lại bệnh nặng không bù được số bệnh nhân tăng vọt. Khi mà vắc-xin không có hiệu quả chống lại bệnh nặng gần như tuyệt đối, với R > 1, số bệnh nhân nặng ở Israel tăng lên hơn 10 lần chỉ sau 1 tháng.
Đâu là mối liên hệ giữa R0 và R? Trong bài viết này, chúng ta sử dụng mô hình SIR (hay SEIR) quen thuộc cho mối liên hệ này 14. Nó tuy đơn giản nhưng vẫn giúp ta hiểu được nhiều khía cạnh quan trọng của vấn đề. Giả sử rằng các hành vi xã hội không thay đổi. Gọi N > 0 là tổng dân số và S là số người lành chưa được tiêm vắc-xin và chưa nhiễm bệnh. Ta sẽ phân chia các trường hợp để đi từ dễ đến khó.
3.1. Trường hợp 1: Những ai đã tiêm vắc-xin hoặc đã nhiễm và khỏi thì sẽ không còn khả năng bị nhiễm bệnh
Trong trường hợp này
R = R0 * (S / N).
S / N chính là phần trăm số người lành trong xã hội. Một lưu ý nhỏ là mô hình SEIR có cùng công thức trên. Xét một số trường hợp đặc biệt để thấy ý nghĩa của công thức này. Khi dịch mới bắt đầu, S / N = 100% và xã hội toàn người lành không bệnh, không vắc-xin, do đó R = R0. Khi toàn bộ xã hội đã nhiễm hoặc đã tiêm vắc-xin, S = 0 nên R = 0, nghĩa là dịch kết thúc. Theo thời gian S giảm dần từ N xuống 0, nên R giảm dần từ R0 xuống 0. Bảng dưới cho chúng ta thấy cần phải có bao nhiêu phần trăm số người đã nhiễm hoặc đã tiêm vắc-xin để có thể bắt đầu đạt miễn dịch cộng đồng với một số chủng vi-rút.
|
Mô hình SIR/SEIR |
|||
|
Chủng COVID-19 |
R0 |
S / N |
Số đã nhiễm/tiêm |
|
SARS-CoV-2 |
2 |
50% |
50% |
|
Alpha |
3.4 |
29% |
71% |
|
Delta |
5 |
20% |
80% |
3.2. Trường hợp 2: Những ai đã tiêm vắc-xin hoặc đã nhiễm và khỏi vẫn có thể lây cho người khác
Đây là tình huống hiện nay với Covid-19. Ngoài N và S như trên, gọi Z là số người đã tiêm hoặc đã nhiễm và khỏi. Để đơn giản hóa, ta giả thiết số tử vong vì nhiễm bệnh là rất nhỏ so với tổng dân số nên có thể bỏ qua. Khi đó Z = N – S. Với ai đã tiêm thì có thể đã tiêm 1, 2, hoặc hơn 2 mũi. Một cá nhân cũng có thể đồng thời đã nhiễm và đã tiêm. Hiện nay, do hiệu quả của vắc-xin/đã nhiễm chống lại nhiễm bệnh giảm dần theo thời gian, thời điểm từ lúc đã nhiễm hoặc đã tiêm mũi cuối cho tới nay càng lâu thì khả năng bị nhiễm lại càng cao.
Có nghiên cứu chỉ ra đã nhiễm giúp giảm khả năng bị nhiễm trong tương lai cao hơn so với đã tiêm 2 mũi vắc-xin Pfizer 15. Để cho dễ hiểu, trong bài viết này chúng tôi đơn giản hóa bài toán bằng cách giả sử những người đã tiêm và đã nhiễm (toàn bộ Z) đều có khả năng bị nhiễm bệnh như nhau (hoặc giả sử số người đã nhiễm là rất nhỏ so với tổng dân số). Điều này cũng phù hợp khi số người tiêm vắc-xin là đa số so với số người đã nhiễm như ở VN. Gọi h là hiệu quả của vắc-xin/đã nhiễm chống lại nhiễm bệnh, với 0 < h ≤ 1 (h = 1 trong trường hợp 1). Khi đó bài toán tương đương với SIR khi chuyển (1 – h) * Z cá thể liên quan Z sang liên quan S. Mối liên hệ giữa R0 và R trong trường hợp này là
R = R0 * [S + (1 – h) * Z] / N
= R0 * [1 – hZ / N].
Xét một ví dụ đặc biệt khi cả xã hội đều đã nhiễm hoặc tiêm, tức là Z = N, thì
R = (1 – h) * R0.
Để R < 1 thì cần
h > 1 – (1 / R0) ≕ hmdcđ,100,
trong đó hmdcđ,100 là giá trị h tối thiểu để có miễn dịch cộng đồng khi 100% xã hội đã nhiễm hoặc tiêm. Công thức tổng quát cho Z tùy ý là
hmdcđ,100Z/N = hmdcđ,100 * N / Z.
Bảng dưới cho giá trị của hmdcđ,100 và hmdcđ,80 đối với một số chủng vi-rút.
|
Mô hình SIR/SEIR |
|||
|
Chủng COVID-19 |
R0 |
hmdcđ,100 |
hmdcđ,80 |
|
SARS-CoV-2 |
2 |
50% |
63% |
|
Alpha |
3.4 |
71% |
89% |
|
Delta |
5 |
80% |
100% |
Với R0 = 5, ta cần hiệu quả chống nhiễm bệnh của vắc-xin ít nhất là hmdcđ,100 = 80%, và ta cần hiệu quả này là tuyệt đối hmdcđ,80 = 100% nếu chỉ 80% dân số đã nhiễm hoặc tiêm. Theo nhiều nghiên cứu gần đây, đối với chủng Delta và tiêm 2 mũi, hiệu quả chống nhiễm bệnh của các loại vắc-xin hiện có giảm dần theo thời gian xuống dưới 80% trong vòng 1-3 tháng kể từ khi tiêm mũi cuối 8,12,13,16–21. Như vậy ta không thể đạt miễn dịch cộng đồng với các loại vắc-xin hiện nay nếu tiêm 2 mũi trở xuống. Nếu không có một loại vắc-xin mới, có khả năng ta phải tiêm nhắc lại sau vài tháng (cần tham khảo kĩ hơn số tháng cho mỗi loại vắc-xin, như dưới 6 tháng cho Pfizer). Ngoài ra có thể xuất hiện chủng mới kháng mọi loại vắc-xin hiện có. Kết luận trên sẽ là quá chủ quan vì một mô hình đơn giản có thể không phản ánh đúng thực tế. Tuy nhiên dữ liệu từ nhiều nước đã phủ vắc-xin tỉ lệ cao khoảng 80% như Anh và Singapore cho thấy mô hình đơn giản này phản ánh đúng tình hình ở mức độ nhất định.
Ta lưu ý là hmdcđ,100 phụ thuộc R0 và nó càng lớn khi R0 càng lớn. Các tỉnh/huyện/xã với mật độ dân số càng cao thì có R0 càng lớn (xem mục tiếp theo), do đó cần hmdcđ,100 càng lớn cho khu vực có mật độ dân số càng cao 22.
Mục tiêu xa là điều chế một loại vắc-xin đạt được hmdcđ,100 đủ cao theo đơn vị năm. Nếu chủng mới có R0 tiếp tục tăng thì vắc-xin mới phải tiếp tục tăng h. Trong lúc chờ đợi một loại vắc-xin như vậy, thì ta dựa vào:
- Hiệu quả của vắc-xin chống lại bệnh nặng cần ICU. Ưu tiên vắc-xin cho nhóm đối tượng có tỉ lệ nhập viện và tử vong cao trước để giảm phần trăm số ca cần ICU trên tổng số ca.
- Tiêm các mũi tăng cường để duy trì h và hiệu quả chống lại bệnh nặng cần ICU ở mức cần thiết.
- Dùng các biện pháp phòng chống để làm giảm R0 như 5K, xét nghiệm, truy vết, và giãn cách.
- Khi quá tải thì vẫn cần các biện pháp cuối cùng như phong tỏa. Nếu phong tỏa quá muốn sẽ dẫn đến phải phong tỏa rất chặt và thiệt hại sẽ lớn hơn.
- Vùng có hệ số lây nhiễm cơ bản càng cao thì càng cần được ưu tiên vắc-xin. Do đó ta có thể xem xét ưu tiên vắc-xin có hiệu quả chống lây nhiễm cao hơn cho khu vực có mật độ dân số cao hơn (xem phần tiếp theo). Điều này không có ý phân biệt giữa các vùng có mật độ khác nhau. Bệnh dịch là một vấn đề toàn xã hội, nên ta cần một giải pháp tối ưu cho toàn xã hội. Các loại vắc-xin hiện nay thường có hiệu quả chống nhập viện cao và kéo dài, nhưng lại có hiệu quả chống lây nhiễm khác nhau và giảm sút nhiều theo thời gian. Một cá nhân thường để ý tác dụng chống nhập viện hay trở nặng của vắc-xin. Tuy nhiên hiệu quả chống lây nhiễm của vắc-xin có ý nghĩa đặc biệt quan trọng với cộng đồng.
- Tiếp tục tham khảo và nghiên cứu các phác đồ điều trị khi mà hiệu quả chống bệnh nặng và tử vong của vắc-xin chưa được hoàn thiện. Tìm hiểu các nghiên cứu khoa học về Đông y.
Mô hình SIR đơn giản cho thấy số gặp gỡ trung bình của mỗi cá thể tăng tỉ lệ thuận theo độ tăng của R0. Một khu vực có mật độ dân số cao thì số gặp gỡ thường cao hơn. Như vậy mật độ dân số là một nguyên nhân chính tác động tới R0. Gọi R0 là mức trung bình của hệ số lây nhiễm cơ bản cho các khu vực mật độ đông người như Hà Nội và TP. Hồ Chí Minh. Gọi R0,i là hệ số lây nhiễm cơ bản cho một khu vực với mật độ dân số thấp hơn và kí hiệu R0,i = R0 – di > 0. Khi đó
Ri = (R0 – di) * [S + (1 – h) * Z] / N.
Tất nhiên là ta cần ước lượng di. Các nghiên cứu khác nhau tìm ra các ước lượng khác nhau, và dù một trong các ước lượng đó đúng thì cũng chưa chắc phù hợp với VN. Gọi R0,1, R0,2 và m1, m2 lần lượt là hệ số lây nhiễm cơ bản và mật độ dân số tương ứng cho các vùng thứ nhất và thứ hai. Giả sử hai khu vực có các yếu tố khác tương đương nhau trừ mật độ dân số. Chúng tôi trích dẫn một số kết quả làm ví dụ.
|
Tác giả |
Công thức |
Ý nghĩa |
Chú thích |
|
Sy et al. 22 |
R0,2 – R0,1 = 0.16 * ln(m2/m1) |
Mật độ dân số tăng gấp đôi thì hệ số lây nhiễm cơ bản tăng 0.11 |
Mỹ, chủng SARS-CoV-2 |
|
Smith et al.23 |
R0,2 – R0,1 = 0.19 * log(m2/m1) |
Mật độ dân số tăng gấp đôi thì hệ số lây nhiễm cơ bản tăng 0.06 |
Mỹ, chủng SARS-CoV-2 |
|
Rubin et al.24 |
R từ 3.1– 3.1 – 3.6 – 4.0 – 5.7 khi chia mật độ dân số theo các phân vị 25% - 50% - 75 % - 90% |
Không tuyến tính. Khi dưới 1700 người/km2 thì gần như nhau. Sau đó tăng khoảng 0.5 khi mật độ tăng gấp đôi. |
Mỹ, chủng SARS-CoV-2 |
Hai kết quả đầu gần nhau do cùng sử dụng mật độ như là biến số liên tục. Kết quả thứ 3 rời rạc hóa mật độ dân số bằng cách phân vào các nhóm. Các kết quả trên khác nhau khá xa nên việc lựa chọn kết quả nào để sử dụng là khó. Theo ý kiến chủ quan thì chúng tôi thấy kết quả thứ 3 phù hợp thực tế. Ví dụ ta biết mật độ dân số khu vực thành thị ở VN là khoảng 5000 người/km2 (ví dụ Thừa Thiên Huế) đến khoảng 10.000 người/km2 (ví dụ Hà Nội). Nếu áp dụng 2 nghiên cứu đầu thì chênh lệch R giữa khu thành thị và nông thôn có vẻ chưa đủ lớn.
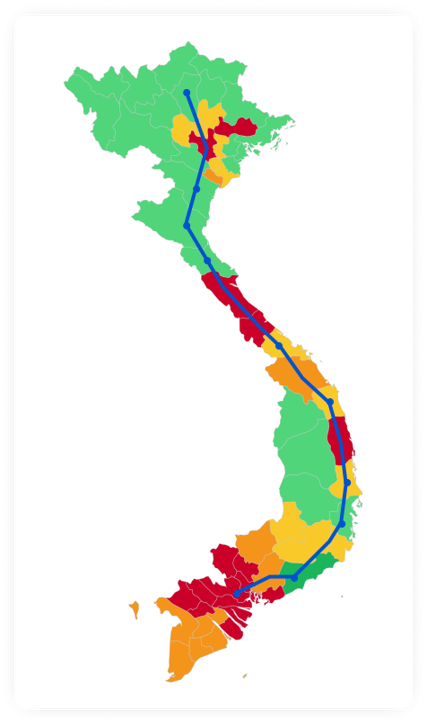
Ở phần trên ta biết rằng nên ưu tiên vắc-xin cho vùng có hệ số lây nhiễm lớn. Trong phần này ta biết rằng vùng có mật độ dân số lớn sẽ có hệ số lây nhiễm lớn (khi các điều kiện khác như nhau), do đó ta cần ưu tiên vắc-xin cho vùng có mật độ dân số lớn. Tuy nhiên ưu tiên khác với ưu tiên tuyệt đối. Chúng ta cùng xem biểu đồ tiêm vắc-xin ở VN.
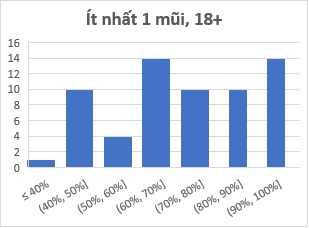
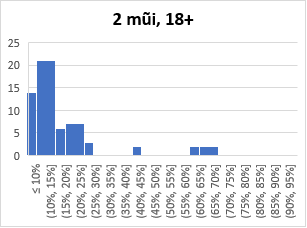
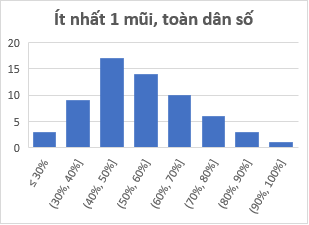
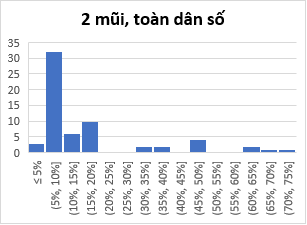
Trục hoành là nhóm các độ phủ vắc-xin, trục tung là số tỉnh/thành phố. Cập nhật 28/10.
Từ hình vẽ ta thấy độ phủ vắc-xin ở VN không đều. Ta ưu tiên vùng có mật độ dân số cao và/hoặc có dịch là đúng, tuy nhiên không nên ưu tiên tuyệt đối. Độ phủ không đều dẫn đến nhiều khó khăn. Thứ nhất, mức độ rủi ro của mỗi vùng sẽ khác nhau, do đó áp dụng cùng một luật di chuyển cho các vùng có thể dẫn tới thảm họa cho các vùng có rủi ro cao. Sự chênh lệch rủi ro cũng khiến khó xây dựng một chính sách lưu thông đơn giản dễ hiểu giữa các vùng. Một chính sách lưu thông đơn giản rất quan trọng vì nó phải dễ hiểu với mọi người dân, tuy nhiên nó phải đảm bảo khoa học trước tiên. Thứ hai, chúng ta biết rằng các loại vắc-xin hiện nay đều cần mũi tăng cường. Phủ không đều sẽ gây ra khó khăn khi phân phối các mũi tăng cường sau này.
5. Hồi kết
Trong bài viết này, chúng tôi trình bày các tính chất định lượng của vắc-xin. Điều này giúp chúng ta xây dựng chiến lược vắc-xin khoa học và xây dựng mô hình dịch tễ khi vắc-xin là yếu tố quan trọng.
VN đã có nhiều chủ trương đúng đắn như nghiên cứu phát triển vắc-xin, hợp tác sản xuất vắc-xin, xem xét các vắc-xin đã qua giai đoạn 3 và được sử rộng rãi, ưu tiên vắc-xin cho nhân viên y tế và nghề thiết yếu. Tuy nhiên đã có những sai lầm lớn như không ưu tiên nhóm già. Một điều đáng tiếc là đã có nhiều ví dụ thực tế và nghiên cứu khoa học trên thế giới về điều đó. Chúng ta cần nghiên cứu và tham khảo thế giới để có các chiến lược dài hơi hơn, bởi vì một sai lầm ngoài hậu quả đã xảy ra còn có thể kéo thêm hàng loạt hậu quả về sau. Chúng tôi có nghi vấn là VN quản lý tiêm chủng không tốt (bằng chứng là nhiều người được gọi đi tiêm mũi 2 sau khi mới tiêm mũi 1, hàng triệu người không có chứng nhận vắc-xin thời gian đầu, và nhiều nơi quản lý tiêm vắc-xin thủ công), các địa phương tiêm nhanh để chống dịch hoặc đạt chỉ tiêu, nên mũi 2 tiêm quá sát mũi 1. Hậu quả là mũi 2 không còn mấy tác dụng về mặt chống lây nhiễm (tuy có thể có tác dụng chống tử vong). Hiện nay có một số điều cần xem xét kỹ hơn để tránh lặp lại sai lầm cũ, bao gồm:
- Luật di chuyển cần tính toán độ phủ vắc-xin kỹ càng hơn;
- Tiêm cho nhóm dưới 18 tuổi: có nên không khi mà nhiều tỉnh còn có độ phủ thấp?;
- Ưu tiên công nhân công nghiệp: có phù hợp không khi mà công nhân thường trẻ tuổi và nhiều tỉnh có độ phủ thấp?;
- Tiêm 2 mũi: xem xét kéo dài thời gian giữa 2 mũi tiêm để ưu tiên phủ 1 mũi trước. Nhắc lại là Canada kéo dài tới 16 tuần. Điều này tùy thuộc loại vắc-xin, vì vắc-xin Trung Quốc có thể phải 2 mũi mới đạt hiệu quả tốt;
- Hệ thống quản lý tiêm chủng phải tốt hơn để đảm bảo khoảng thời gian giữa các mũi tiêm là đúng và tối ưu;
- Xem xét tất cả các loại vắc-xin có thể mua khi nguồn cung hạn chế và các chi phí khác như xét nghiệm, điều trị, phong tỏa sẽ vượt quá chi phí vắc-xin;
- Do vắc-xin chưa hoàn thiện và độ phủ thấp, cần đo đạc kiểm soát hệ số lây nhiễm. Dùng các biện pháp phòng chống để làm giảm R0 như 5K, xét nghiệm, truy vết, và giãn cách;
- Khi quá tải thì vẫn cần các biện pháp cuối cùng như phong tỏa. Nếu phong tỏa quá muộn sẽ dẫn đến phải phong tỏa chặt hơn và kéo dài hơn;
- Ưu tiên vắc xin theo mật độ dân số và vùng dịch, nhưng không ưu tiên tuyệt đối. Ví dụ mật độ cao hơn thì ưu tiên phủ một số phần trăm nhất định, rồi phân phối đều nhau, chứ không phải tiêm hết vùng mật độ cao mới tới vùng mật độ thấp. Xem xét ưu tiên vắc-xin có hiệu quả chống lây nhiễm cao cho vùng có mật độ cao;
- Xem xét chiến lược dài hơn cho các mũi tăng cường;
- Tiếp tục tham khảo và nghiên cứu các phác đồ điều trị khi mà hiệu quả chống bệnh nặng và tử vong của vắc-xin chưa được hoàn thiện. Tìm hiểu các nghiên cứu khoa học về Đông y.
Trong bài viết sau, chúng tôi sẽ bàn luận tiếp về các quyết định đã ban hành.
6. Phụ lục: Hiệu quả của 1/2 mũi vắc-xin
Do tỉ lệ phủ 2 mũi vắc-xin ở VN rất thấp nên chúng tôi trích dẫn các nghiên cứu về hiệu quả của 1/2 mũi vắc-xin đối với chủng Delta. Bảng dưới từ JHU 12. AstraZeneca (AZ) được tô xanh lá cây do tỉ lệ AZ lớn ở Việt Nam. Bảng này không có vắc-xin Trung Quốc vì JHU chưa liệt kê nghiên cứu có chủng Delta.
|
Tài liệu (ngày) |
Dữ liệu |
Loại vắc-xin |
Hiệu quả chống: |
1 mũi (%) |
2 mũi (%) |
Số ngày bắt đầu theo dõi sau mũi 2 |
Thời gian tối đa theo dõi sau mũi 2 |
|
(1/10) |
> 8k cặp (matched control) ở Mỹ |
Modera |
Nhiễm bệnh (documented) |
77 |
87 |
14+ |
~ 25 tuần |
|
|
94 |
14-60 |
~ 6.5 tuần |
||||
|
|
80 |
151-180 |
~ 23.5 tuần |
||||
|
Nhập viện |
|
98 |
14+ |
~ 25 tuần |
|||
|
al (30/9) |
> 30k tiếp xúc ở Tây Ban Nha |
Pfizer |
Nhiễm bệnh (documented) |
63 |
67 |
14+ |
~ 31 tuần |
|
Modera |
72 |
77 |
~ 28 tuần |
||||
|
AZ |
53 |
55 |
16 tuần |
||||
|
Janssen |
42 |
|
~ 23 tuần |
||||
|
AZ + Pfizer |
|
86 |
~ 21 tuần |
||||
|
(29/9) |
> 139k tiếp xúc ở Anh |
Janssen |
Nhiễm bệnh (documented) |
23 |
|
14+ |
~29 tuần |
|
Pfizer |
51 |
65 |
|
~16 tuần |
|||
|
(27/9) |
12-15 tuổi ở Israel |
Modera |
Nhiễm bệnh (documented) |
62 |
79 |
8-28 |
2 tuần |
|
(22/9) |
~7k dương tính, ~61k âm tính, Canada |
Pfizer |
Nhiễm bệnh (documented) |
74 |
|
|
|
|
Modera |
73 |
|
|
|
|||
|
AZ |
73 |
|
|
|
|||
|
(14/9) |
~1,4tr dương, ~3,3tr âm, Anh |
Pfizer |
Bệnh có triệu chứng |
52 |
84 |
14+ |
~33.5 tuần |
|
|
90 |
14-69 |
~8 tuần |
||||
|
|
70 |
140+ |
~33.5 tuần |
||||
|
Nhập viện |
92 |
97 |
14+ |
~33.5 tuần |
|||
|
|
99 |
14-69 |
~8 tuần |
||||
|
|
93 |
140+ |
~33.5 tuần |
||||
|
Tử vong |
89 |
95 |
14+ |
~33.5 tuần |
|||
|
|
98 |
14-69 |
~8 tuần |
||||
|
|
90 |
140+ |
~33.5 tuần |
||||
|
AZ |
Bệnh có triệu chứng |
43 |
65 |
14+ |
~20.5 tuần |
||
|
|
67 |
14-69 |
~8 tuần |
||||
|
|
47 |
140+ |
~20.5 tuần |
||||
|
Nhập viện |
81 |
93 |
14+ |
~20.5 tuần |
|||
|
|
95 |
14-69 |
~8 tuần |
||||
|
|
77 |
140+ |
~20.5 tuần |
||||
|
Tử vong |
88 |
93 |
14+ |
~20.5 tuần |
|||
|
|
94 |
14-69 |
~8 tuần |
||||
|
|
79 |
140+ |
~20.5 tuần |
||||
|
al (10/9) |
388 dương, 787 âm, Mỹ |
Pfizer + Modera |
Nhập viện |
|
89 |
14+ |
~28.5 tuần |
|
(12/9) |
~500k, 18+, Mỹ |
Janssen |
Nhiễm bệnh (documented) |
78 |
|
|
|
|
Nhập viện |
85 |
|
|
|
|||
|
(10/9) |
~32k, Mỹ |
Janssen |
Nhập viện |
60 |
|
|
|
|
Emergency/Urgent care visit |
65 |
|
|
|
|||
|
(6/9) |
~46k, Mỹ |
Pfizer, Modera |
Nhiễm không triệu chứng |
63 |
63 |
14+ |
~32 tuần |
|
(6/10) |
~142k ca, ~848 control, Qatar |
Pfizer |
Nhiễm (documented) |
63 |
73 |
28-63 |
7 tuần |
|
|
18 |
147+ |
~32 tuần |
||||
|
(18/8) |
~358k, UK |
Pfizer |
Nhiễm (documented) |
57 |
80 |
14+ |
28 tuần |
|
|
Ct < 30 |
62 |
84 |
|
|
||
|
AZ |
Nhiễm (documented) |
46 |
67 |
|
|
||
|
|
Ct < 30 |
50 |
70 |
|
|
||
|
(11/8) |
2k ca, matched control, 12+, Qatar |
Pfizer |
Nhiễm (documented) |
66 |
60 |
14+ |
~25 tuần |
|
Modera |
80 |
86 |
|
|
|||
|
Pfizer |
Severe, critical, or fatal disease |
100 |
97 |
|
|
||
|
Modera |
100 |
100 |
|
|
|||
|
Pfizer |
Có triệu chứng |
76 |
56 |
|
|
||
|
Modera |
86 |
86 |
|
|
|||
|
Pfizer |
Không triệu chứng |
25 |
36 |
|
|
||
|
Modera |
57 |
80 |
|
|
|||
|
Lopez Bernal et al* (21/7) |
19k ca, 171k âm, 16+, UK |
Pfizer |
Có triệu chứng |
36 |
88 |
14+ |
~17 tuần |
|
AZ |
30 |
67 |
|
|
|||
|
(30/9) [Update to 16/7] |
682k, Canada57 |
Pfizer |
Có triệu chứng |
57 |
92 |
14+ |
~28 tuần |
|
|
Nhập viện/tử vong |
81 |
98 |
|
|
||
|
Modera |
Có triệu chứng |
70 |
94 |
|
~25 tuần |
||
|
|
Nhập viện/tử vong |
90 |
98 |
|
|
||
|
AZ |
Có triệu chứng |
68 |
88 |
|
~3 tuần |
||
|
Nhập viện/tử vong |
91 |
90 |
|
|
|||
|
(14/6) |
UK |
Pfizer |
Nhập viện |
94 |
96 |
14+ |
~20 tuần (hầu hết nhỏ hơn nhiều) |
|
AZ |
71 |
92 |
|
||||
|
Pfizer |
Có triệu chứng |
~36 |
~88 |
|
|||
|
AZ |
~30 |
~67 |
|
||||
|
(14/6) |
Scotland |
Pfizer |
Nhiễm (documented) |
30 |
79 |
14+ |
~20 tuần (hầu hết nhỏ hơn nhiều) |
|
AZ |
18 |
60 |
|
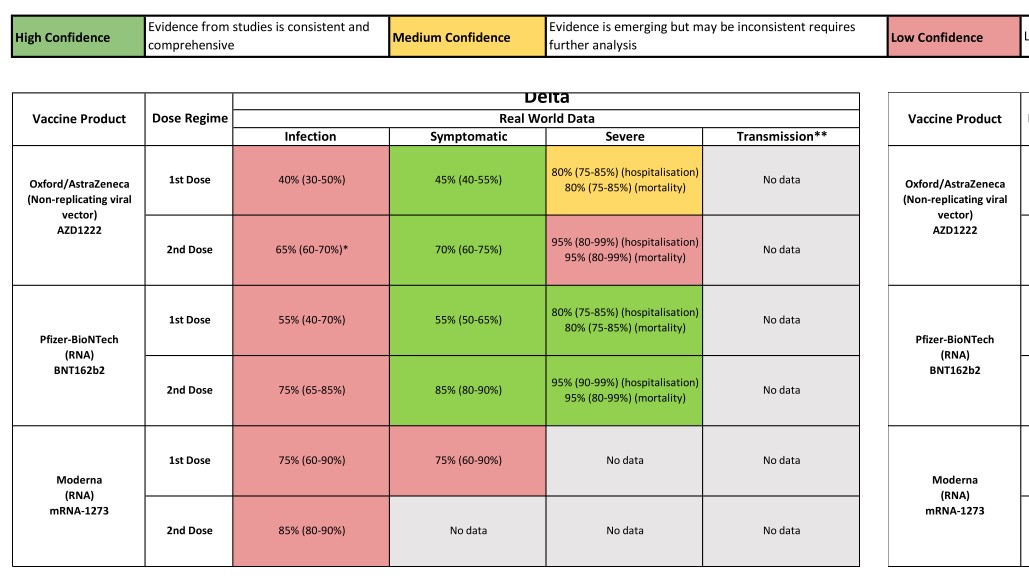
Hai bảng dưới từ Nhóm tư vấn khoa học cho các trường hợp khẩn cấp của Chính phủ Anh (SAGE) 21.
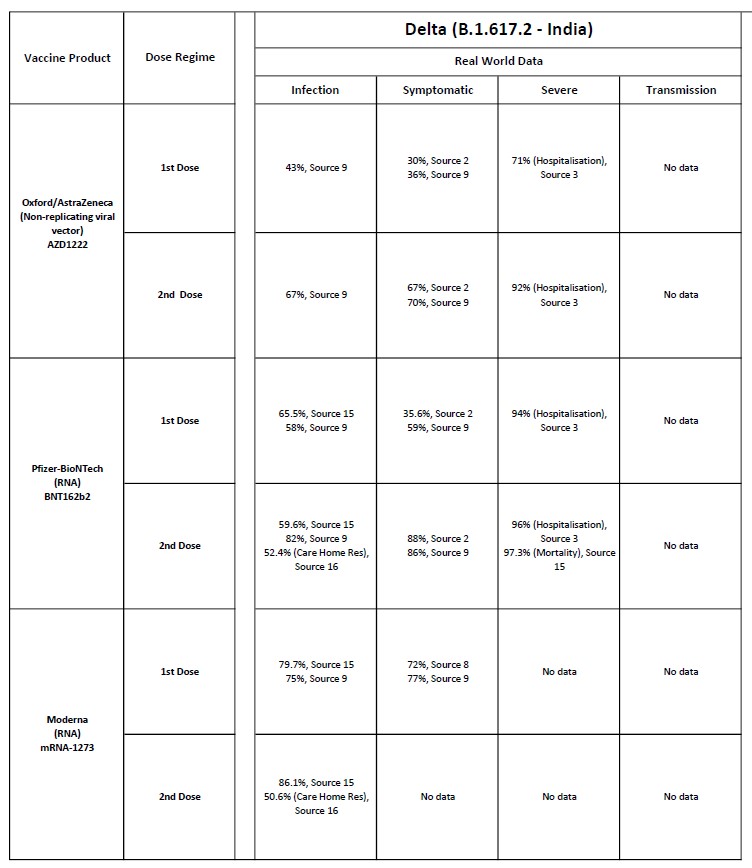
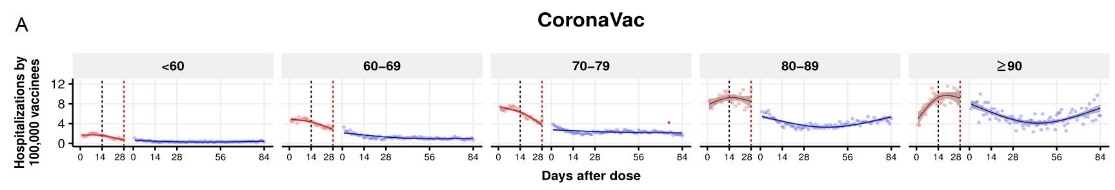
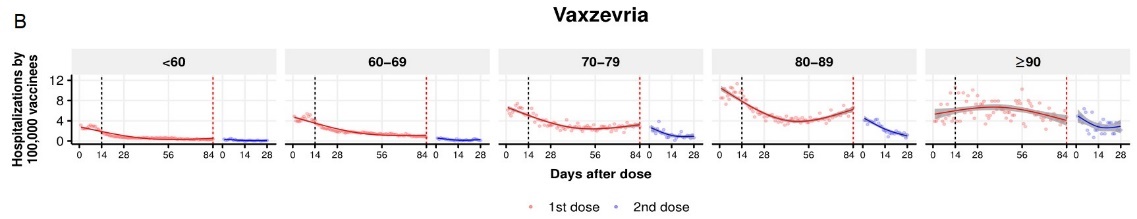
7. Phụ lục: Hiệu quả của 2 mũi vắc-xin
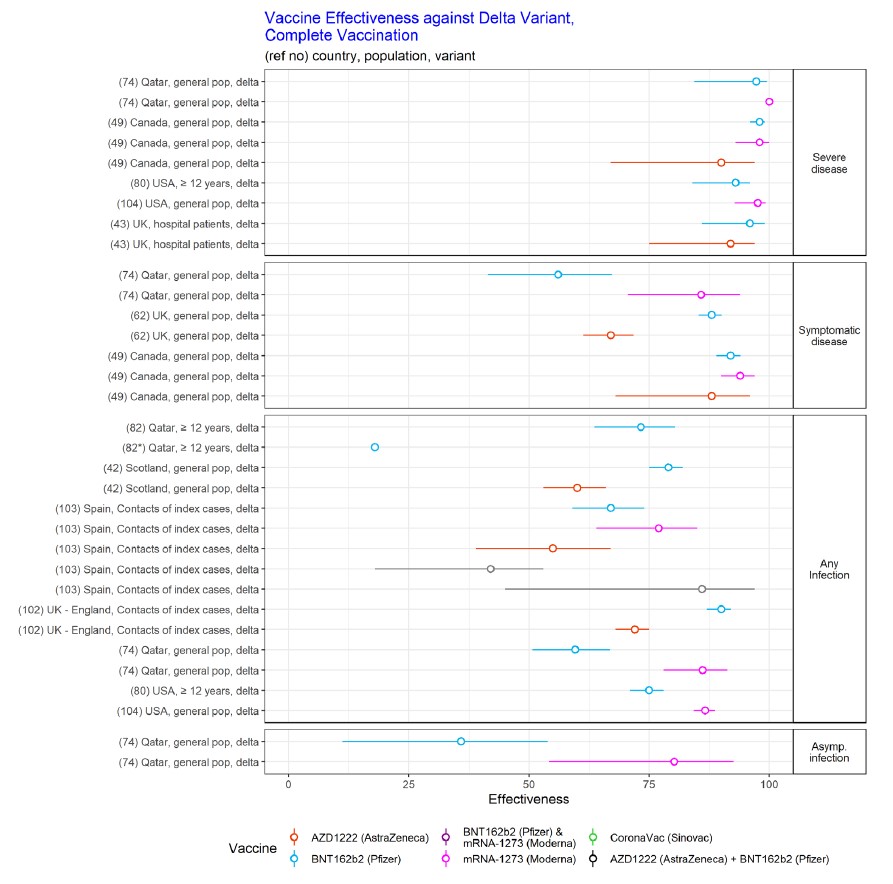
Chủng Delta, JHU tổng hợp 12
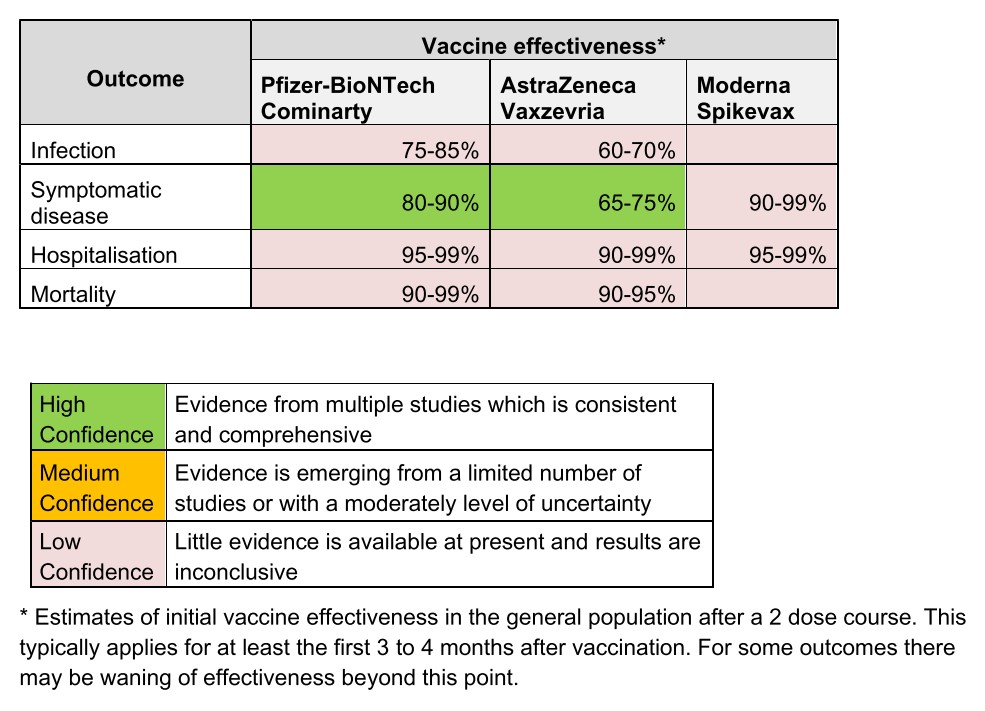
Y tế cộng đồng Anh 19
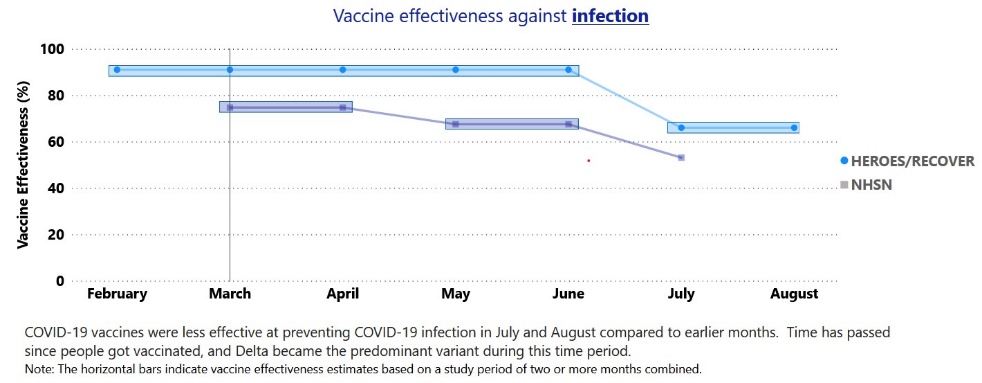
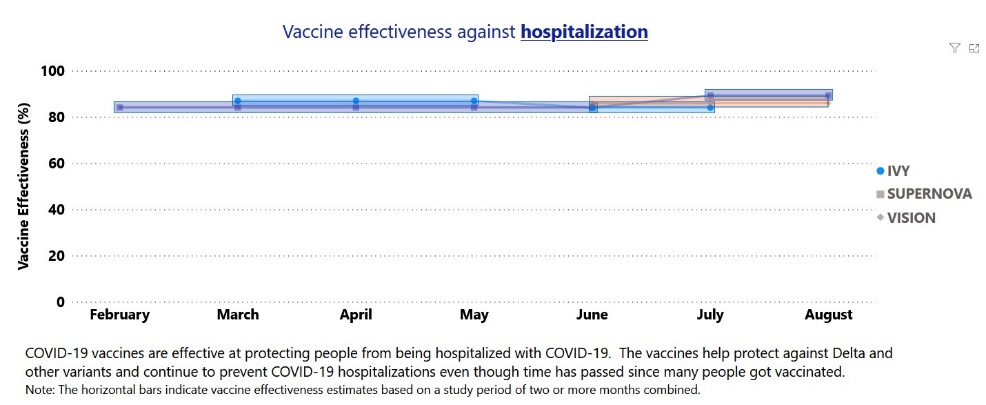
CDC Mỹ 18
Về đầu trang
Tài liệu tham khảo
- Hodgson, S. H. et al. What defines an efficacious COVID-19 vaccine? A review of the challenges assessing the clinical efficacy of vaccines against SARS-CoV-2. Lancet. Infect. Dis. 21, e26–e35 (2021).
- Voysey, M. et al. Single Dose Administration, And The Influence Of The Timing Of The Booster Dose On Immunogenicity and Efficacy Of ChAdOx1 nCoV-19 (AZD1222) Vaccine. SSRN Electron. J. (2021). doi:10.2139/ssrn.3777268
- National Academies of Sciences, Engineering, and M. Framework for Equitable Allocation of COVID-19 Vaccine. (National Academies Press, 2020). doi:10.17226/25917
- Han, S. et al. Time-varying optimization of COVID-19 vaccine prioritization in the context of limited vaccination capacity. Nat. Commun. 12, 4673 (2021).
- Mulberry, N., Tupper, P., Kirwin, E., McCabe, C. & Colijn, C. Vaccine rollout strategies: The case for vaccinating essential workers early. PLOS Glob. Public Heal. 1, e0000020 (2021).
- Matrajt, L., Eaton, J., Leung, T. & Brown, E. R. Vaccine optimization for COVID-19: Who to vaccinate first? Sci. Adv. 7, (2021).
- Böttcher, L. & Nagler, J. Decisive conditions for strategic vaccination against SARS-CoV-2. Chaos An Interdiscip. J. Nonlinear Sci. 31, 101105 (2021).
- World Health Organization. Weekly epidemiological update on COVID-19 - 19 October 2021. World Heal. Organ. (2021).
- World Health Organization. WHO Target Product Profiles for COVID-19 Vaccines. (2000).
- World Health Organization. COVID-19 vaccine tracker and landscape. Available at: https://www.who.int/publications/m/item/draft-landscape-of-covid-19-candidate-vaccines.
- WHO. Status of COVID-19 Vaccines within WHO EUL/PQ evaluation process.
- International Vaccine Access Center (IVAC) & Johns Hopkins Bloomberg School of Public Health. VIEW-hub - COVID-19 Data - Effectiveness Studies. Available at: https://view-hub.org/covid-19/effectiveness-studies/.
- Sharon, A.-P. & Ron, M. Booster protection against confirmed infections and severe disease - data from Israel. (2021).
- Kermack, W. O. & McKendrick, A. G. A contribution to the mathematical theory of epidemics. Proc. R. Soc. London. Ser. A, Contain. Pap. a Math. Phys. Character 115, 700–721 (1927).
- Gazit, S. et al. Comparing SARS-CoV-2 natural immunity to vaccine-induced immunity: reinfections versus breakthrough infections. medRxiv 2021.08.24.21262415 (2021). doi:10.1101/2021.08.24.21262415
- Andrews, N. et al. Vaccine effectiveness and duration of protection of Comirnaty, Vaxzevria and Spikevax against mild and severe COVID-19 in the UK. medRxiv 2021.09.15.21263583 (2021). doi:10.1101/2021.09.15.21263583
- Sara, O. Updates to COVID19 Epidemiology and Vaccines. (2021).
- CDC. COVID-19 Vaccine Effectiveness Research | CDC. Available at: https://covid.cdc.gov/covid-data-tracker/#vaccine-effectiveness. (Accessed: 13th October 2021)
- UK Health Security Agency. COVID-19 vaccine surveillance report - week 41. (2021).
- World Health Organization. Landscape of observational studies on the effectiveness of COVID-19 vaccination. Available at: https://www.who.int/publications/m/item/draft-landscape-of-observational-study-designs-on-the-effectiveness-of-covid-19-vaccination.
- SAGE. Vaccine Effectiveness Expert Panel - consensus narrative, 27 August 2021.
- Sy, K. T. L., White, L. F. & Nichols, B. E. Population density and basic reproductive number of COVID-19 across United States counties. PLoS One 16, e0249271 (2021).
- Smith, T. P. et al. Temperature and population density influence SARS-CoV-2 transmission in the absence of nonpharmaceutical interventions. Proc. Natl. Acad. Sci. U. S. A. 118, (2021).
- Rubin, D. et al. Association of Social Distancing, Population Density, and Temperature With the Instantaneous Reproduction Number of SARS-CoV-2 in Counties Across the United States. JAMA Netw. Open 3, e2016099 (2020).
credit: trunght@onyx.vn
Bình luận:
Chưa có bình luận nào.